La diabetes mellitus es una enfermedad en la que hay una falta de insulina o ésta no funciona adecuadamente. La alteración de la insulina provoca que la glucosa que circula por nuestro organismo no pueda ser aprovechada, quedando en exceso en la sangre. Este trastorno afecta a distintos órganos, entre ellos el ojo.
¿ Qué repercusion puede tener la diabetes en el ojo?
Entre los problemas que podemos observar en el ojo del paciente diabético encontramos:
Retinopatía diabética : Daño en la retina que puede llevar a la ceguera. Es la primera causa de ceguera en la población en edad laboral (20-65 años) en los países industrializados.
Cataratas : Normalmente más precoces y frecuentes en pacientes diabéticos que en no diabéticos, corregible mediante cirugía.
Cambios transitorios de la graduación : Corregible con la normalización de los niveles de glucosa.
Glaucoma : Tradicionalmente se reconoce una mayor frecuencia de glaucoma en los pacientes con diabetes mellitus.
¿ Qué es la retinopatía diabética?
La retinopatía diabética consiste en un daño de la retina como consecuencia de la diabetes que con el tiempo puede llevar a la ceguera del paciente.
La retina es la capa más interna del ojo que está formada por un conjunto de células nerviosas que transforman las señales de luz en señales eléctricas y que se envían a través del nervio óptico al cerebro. El cerebro interpreta estas señales dando lugar a las imágenes que vemos.
La retina se nutre a partir de pequeños vasos sanguíneos que en la diabetes están debilitados. De este modo, pueden dañarse y dar lugar a la retinopatía diabética.
¿ Qué tipos de retinopatía diabética existen?
Se han propuesto diferentes clasificaciones para la retinopatía diabética, pero a groso modo podemos hablar de: “retinopatía diabética no proliferativa”(RDNP) y “retinopatía diabética proliferativa”(RDP).
En la RDNP los vasos sanguíneos de la retina están dañados, produciéndose pérdida de sangre y fluidos, que dan lugar a lesiones en la retina. Puede afectarse la mácula (zona central de la retina) que es la que permite la “visión central”.
Con el tiempo se puede producir una RDP en la que existe una formación de nuevos vasos sanguíneos en la retina. Estos nuevos vasos que son frágiles pueden sangrar dando lugar a hemorragia vítrea, pueden provocar desprendimiento de retina traccional ó pueden afectar al lugar de salida del humor acuoso, produciendo un aumento de presión ocular. Estas complicaciones pueden tener grave repercusión en la vista del paciente diabético.
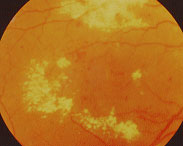
Por todo ello, son importantes los controles periódicos del fondo de ojo de los pacientes diabéticos, realizados por un oftalmólogo.
¿ Cuales son los factores de riesgo para la retinopatía diabética?
El factor determinante para la retinopatía diabética es el tiempo de evolución de la diabetes.
Es importante también un buen control de los niveles de glucemia y de la hipertensión arterial. El embarazo puede agravar la retinopatía diabética.
¿ Cómo se diagnostica la retinopatía diabética?
El diagnóstico de la retinopatía diabética se realiza mediante el examen de fondo de ojo, que el oftalmólogo realiza en su consulta con ayuda de aparataje adecuado para ello. Deben realizarse controles periódicos del fondo de ojo de estos pacientes.
En algunos casos de retinopatía diabética, el oftalmólogo (para obtener más información y decidir el tratamiento) puede realizar una angiofluoresceinografía , prueba en la que se inyecta una sustancia en el brazo, observándose así los vasos sanguíneos sangrantes, y a medida que la sustancia colorante progresa se toman imágenes de la retina.
¿ Cuál es el tratamiento de la retinopatía diabética?
El mejor tratamiento es la prevención. Es importante un buen control de la glucemia y exámenes periódicos de fondo de ojo.
En determinados casos puede estar indicada la fotocoagulación con láser argón para impedir la progresión del daño.
Y en algunos casos como la hemorragia vítrea o el desprendimiento de retina puede ser necesaria la intervención quirúrgica.
Dra.Teresa Diago

